Introducción
El pie, eslabón más distal de la extremidad inferior, sirve para conectar el organismo con el medio que lo rodea, es la base de sustentación del aparato locomotor y tiene la capacidad, gracias a su peculiar biomecánica, de convertirse en una estructura rígida o flexible en función de las necesidades para las que es requerido y las características del terreno en que se mueve.
Recuerdo anatómico del tobillo
La articulación del tobillo, debido a su configuración anatómica, es una de las más congruentes y, por tanto, de las más estables de la extremidad inferior. A través de ella se realizan los movimientos de flexión y extensión del pie. Su correcta morfología es fundamental para el mantenimiento de la bóveda plantar y, desde un punto de vista funcional, tal como afirma Inmann1, trabaja junto con las articulaciones subastragalina y de Chopart.
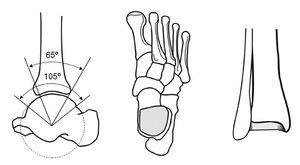
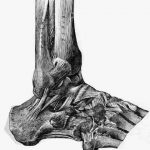
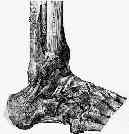
La articulación del tobillo se halla formada por la tróclea astragalina y por la mortaja tibioperonea. Ambas poseen unas características anatómicas que condicionan la biomecánica de la articulación (fig. 1).
Figura 1. Anatomía ósea del tobillo.
Tróclea astragalina
La tróclea astragalina tiene forma de un segmento de cilindro de unos 105o. En el plano horizontal es de 4 a 6 mm más ancha por delante que por detrás. Debido a esta forma en cuña, los planos que pasan por sus bordes laterales son convergentes hacia atrás formando un ángulo abierto hacia adelante de unos 5o.
Vista por su parte superior, la superficie de la tróclea es ligeramente acanalada, lo que contribuye a su estabilidad dentro de la mortaja.
En el plano longitudinal, las caras laterales son muy diferentes: la interna se halla poco desarrollada y su arco total es ligeramente inferior al de la externa. Esta última es mucho más amplia y su arco es superior; su radio de curvatura es mayor que el de la interna. Esta morfología hace que, cuando existe un movimiento de flexoextensión en el plano sagital, haya otro de aducción-abducción en el plano transversal.
Mortaja tibioperonea
Está formada por la parte más distal de los huesos de la pierna. Por parte de la tibia intervienen 2 superficies articulares: la cara inferior de su extremidad distal, que, al igual que la tróclea astragalina, es más ancha por delante que por detrás, y la cara externa del maleolotibial para articularse con la cara interna del astrágalo. Por parte del peroné interviene la parte interna del maleoloperoneal, que se articula con la carilla correspondiente del astrágalo.
Los 2 maléolos son ligeramente divergentes en su porción anterior para adaptarse a la parte anterior de la tróclea astragalina; también los planos que pasan por las carillas articulares de ambos maléolos son convergentes hacia atrás.
El maléolo interno tibial se halla poco desarrollado y su principal acción mecánica es mantener las fuerzas de tracción que le llegan a través del ligamento deltoideo. El maléolo externo peroneo es mucho más potente y distal que el interno, y encaja con la amplia carilla articular del astrágalo. Trabaja a compresión impidiendo que el talón se derrumbe en valgo.
Como vemos, pues, la mortaja tibioperonea encaja exactamente con la tróclea astragalina. Tiene forma de un semicilindro de unos 65o, es decir, cubre más de la mitad de la superficie troclear, lo que confiere una gran estabilidad a la articulación.
Independientemente de la morfología ósea comentada, que confiere al tobillo una gran estabilidad, existen también unas estructuras capsuloligamentosas que participan en la estabilidad de la articulación y que forman parte del mecanismo de aprehensión elástica del astrágalo dentro de la mortaja tibioperonea. Según este concepto, el astrágalo quedaría encerrado en un círculo elástico con unos topes óseos: el pilón tibial, los maléolos y la subastragalina. La cápsula y los ligamentos de la articulación tibioperoneoastragalina serían los responsables de dar elasticidad al conjunto.
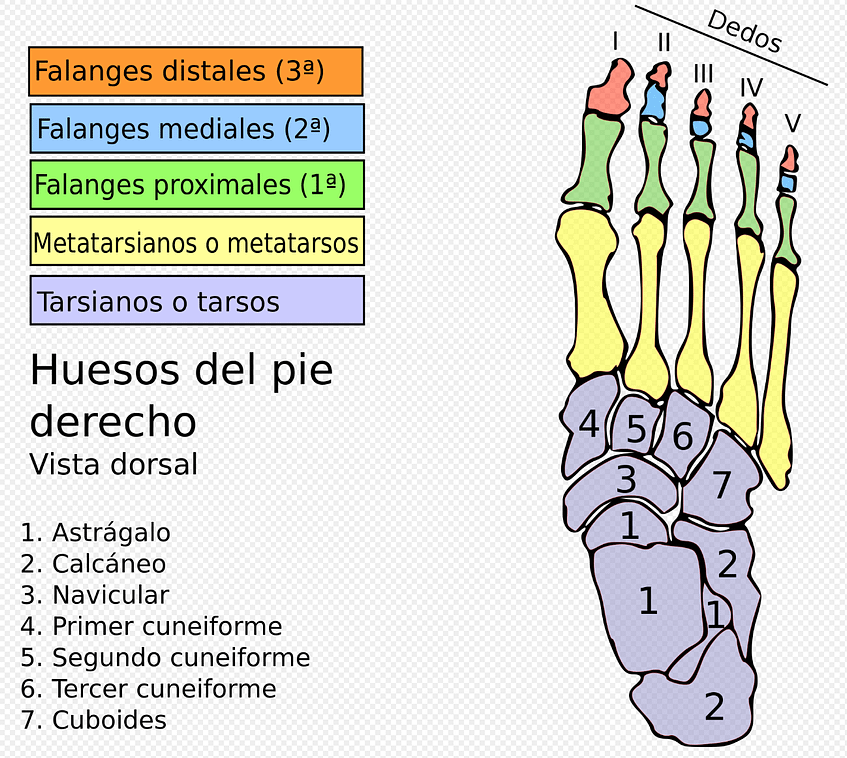
Recuerdo anatómico del pie
Atendiendo a criterios funcionales describiremos por separado sus 3 partes fundamentales: la bóveda plantar, su apoyo posterior o talón y su apoyo anterior o antepié.
Bóveda plantar
La bóveda plantar tiene una forma de media concha abierta por la parte interna que, si la uniésemos a la del otro pie, formaría una bóveda esférica completa.
La parte superior de la bóveda, que soporta fuerzas a compresión, está formada por los huesos; la inferior, que resiste esfuerzos de tracción, está constituida por ligamentos aponeuróticos y músculos cortos, que son las estructuras preparadas mecánicamente para esta función.
Se distingue en ella una serie de arcos longitudinales y otros transversales, como se observa en la figura 2.
Figura 2.Arcos del pie, longitudinales (A) y transversales (B).
La bóveda plantar mantiene su forma gracias a una serie de estructuras que la estabilizan. Estas estructuras son los huesos, las cápsulas y ligamentos y los músculos.
Los 2 primeros lo hacen de forma pasiva, mientras que los últimos lo hacen de una forma activa.
Los huesos contribuyen al mantenimiento de la bóveda plantar gracias a que encajan perfectamente entre sí a través de sus superficies articulares del modo como lo harían las piezas de un puzzle. Ahora bien, si dejamos las piezas óseas aisladas, el esqueleto del pie se derrumba, se aplana y cae hacia dentro en un movimiento de pronación del tarso. Para que esto no ocurra y el pie se mantenga en posición fisiológica, es necesaria la acción estabilizadora de las estructuras fibroelásticas: las cápsulas y los ligamentos.
Con el pie en reposo, los músculos no tienen ninguna acción directa en el mantenimiento de la morfología de la bóveda. Un pie absolutamente paralizado mantiene la forma normal. Lo mismo ocurre en un sujeto anestesiado. Ahora bien, la situación de reposo absoluto o standing static no existe en el ser vivo. Lo normal, como dice Smith 2, es el standing dynamic: el cuerpo tiene un pequeño balanceo producido por la acción de la gravedad que tiende a hacerle caer y se pierde el equilibrio normal entre las fuerzas del pie. Entonces, cuando los ligamentos son sometidos a un estrés superior a su resistencia, los músculos actúan ayudando a los ligamentos a vencer las fuerzas gravitatorias contrarias a la bipedestación. Por tanto, tienen una acción subsidiaria activa en el mantenimiento de la bóveda.
Como escribió ya hace tiempo Ombredanne, los tendones de los músculos largos representan en el pie las diversas cuerdas que harían mover una marioneta. Su contracción provoca diversos movimientos. El equilibrio entre todos ellos, con actividad o sin ella, mantiene la forma normal. La ruptura de este equilibrio deforma el pie.
Esto se observa muy claramente en las alteraciones neuromusculares, especialmente en la poliomielitis. La parálisis del grupo extensor ocasiona un predominio de los flexores y una deformidad en equino; a la inversa, la falta de función de los flexores plantares da origen a un pie talo. Lo mismo podríamos decir en relación con los inversores y eversores, cuya parálisis provoca la deformidad en varo o en valgo.
Aparte de todas las estructuras comentadas, para el mantenimiento del pie en posición fisiológica es absolutamente necesario que la pinza maleolar sujete el astrágalo manteniendo el talón correctamente alineado.
Talón
Visto por detrás, el talón debe seguir la línea de Helbing (vertical que pasa por el centro del hueco poplíteo y por el centro del talón), o bien desviarse en unos 5o de valgo, lo cual contribuye a amortiguar el choque del talón con el suelo durante la marcha.
Estabilidad del talón. En posición fisiológica, el talón forma en el plano frontal un ángulo de 5-15o con la vertical, y en el plano sagital, un ángulo de unos 30o. Astrágalo y calcáneo, separados de la pinza maleolar y de sus conexiones musculoligamentosas, se derrumban en valgo y en equino. El astrágalo cae hacia delante, abajo y dentro del calcáneo. Para que esto no ocurra existen unas estructuras que mantienen el talón en los planos frontal y sagital.
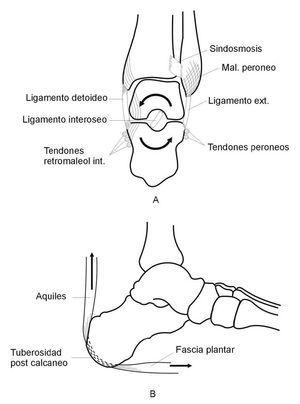
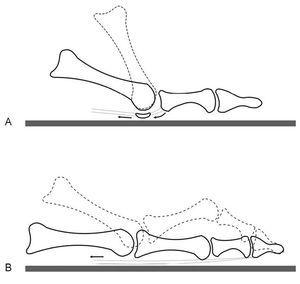
Mantenimiento del talón en el plano frontal (fig. 3). Debido a la tendencia a caer en valgo y pronación, existen unos elementos que actúan a compresión para impedir la caída al ejercer de tope a la excesiva pronación, y otros que actúan a distensión a fin de limitar por tracción dicho movimiento.
Figura 3. Estabilidad del talón, plano frontal (A) y plano sagital (B).
Entre los primeros se encuentran: a) el maleolo peroneo, que es un potente tope que, colocado en la parte externa del astrágalo, impide el valgo de éste, y b) el sistema de sustentaculum tali, que está formado por unas trabéculas verticales en el calcáneo que mantienen la carilla articular anterointerna y que sostiene la plataforma simétrica del astrágalo, a la cual van a terminar, a su vez, unas trabéculas verticales procedentes de la tibia.
Entre los ligamentos que frenan el valgo figuran: a) el ligamento deltoideo, desde la tibia al tarso, que impide la pronación de este último; b) el ligamento interóseo tibioperoneo, que impide la separación entre la tibia y el peroné, y con ello la abertura de la mortaja, cuyo perfecto cierre y encaje con el astrágalo son básicos para la estabilidad de la región, y c) el ligamento astrágalo calcáneo de la subastragalina, que impide la separación entre astrágalo y calcáneo.
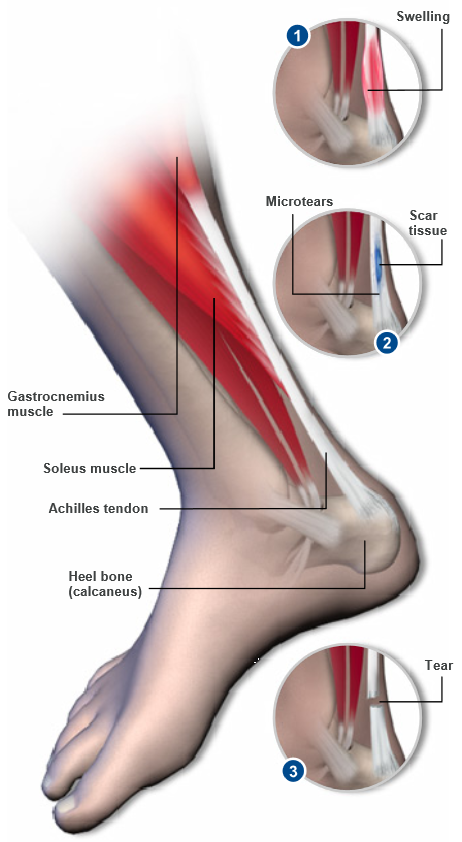
Mantenimiento del talón en el plano sagital (fig. 3). La estabilidad conjunta del tarso posterior se mantiene gracias al sistema calcáneo-aquíleo-plantar descrito por Viladot , que se halla constituido por 3 elementos: a) el tendón de Aquiles, que transmite al pie toda la potencia del tríceps sural (gemelos y sóleo); b) el sistema trabecular posteroinferior del calcáneo, individualizado en el niño formando su epífisis posterior, y c) parte de los músculos cortos del pie, en especial el flexor corto y el abductor del dedo gordo.
En conjunto, el sistema constituye una unidad funcional, similar al aparato extensor de la rodilla, que sirve para colocar el pie en equinismo. Su acción es básica en la fase de despegue de la marcha normal y sin ella movimientos tan propios del ser humano, como son la carrera, el salto o la danza, serían completamente imposibles. La porción ósea intermedia y las trabéculas posteriores del calcáneo serían como un gran sesamoideo, una rótula que transmitiría la potencia flexora del tríceps sural al antepié.
Antepié
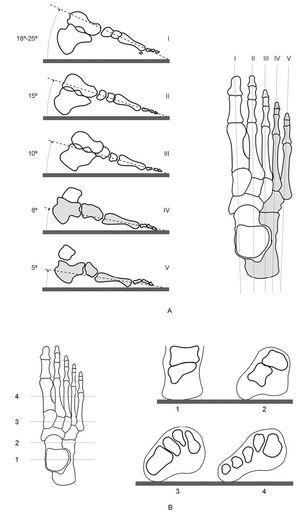
Cuando se examinan los diversos tipos de antepie se observa una variabilidad en la terminación anterior de los dedos y los metatarsianos que dan origen a las llamadas fórmulas digital y metatarsal (fig. 4).
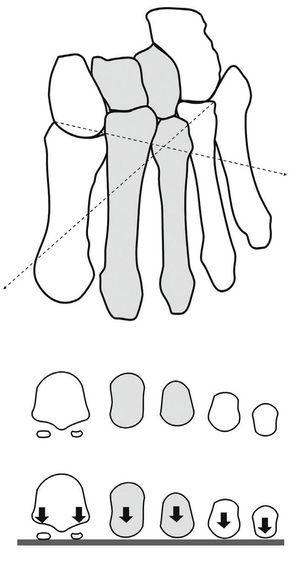
Figura 4. Fórmulas digitales y metatarsales en el plano horizontal (A); apoyo metatarsal en el plano frontal (B), y arco metatarsal en el plano horizontal (C).
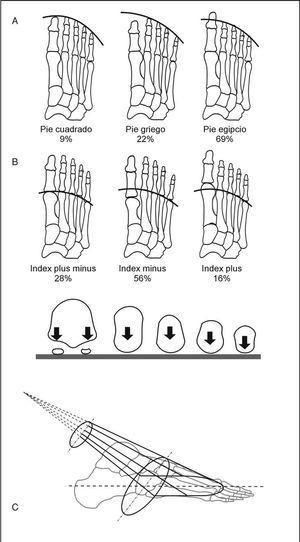
Fórmula digital. Según la longitud relativa de los dedos, los pies se clasifican en pie griego, cuando el dedo gordo es más corto que el segundo y cada uno de los siguientes va haciéndose más corto con relación al segundo; pie cuadrado, cuando el dedo gordo es aproximadamente igual al segundo y los demás van decreciendo en longitud, y pie egipcio, cuando el dedo gordo es más largo que el segundo y los demás progresivamente más cortos.
Fórmula metatarsal. Si examinamos radiografías de antepiés, encontramos 3 tipos de terminación de los metatarsianos: index minus el primer metatarsiano es más corto que el segundo y los demás cada vez más cortos, index plus minus el primero y el segundo son sensiblemente iguales e index plus el primer metatarsiano es más largo que el segundo.
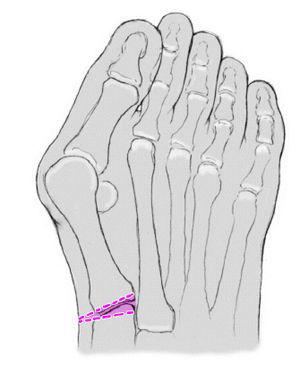
Hemos de resaltar que cualquiera de estos tipos de fórmula metatarsal o digital es completamente normal y pueden combinarse entre sí de forma indiferente. Ahora bien, existe mayor frecuencia de alteraciones biomecánicas del antepié en los casos del dedo gordo largo de tipo egipcio. Cuando se combina con un metatarsiano débil, corto y en varo, aparece el hallux valgus. Cuando lo hace con un primer metatarsiano index plus, potente y recto, existe una predisposición al hallux rigidus o a la sesamoiditis.
Apoyo metatarsal. Hoy día ya pueden considerarse superadas tanto la vieja teoría del trípode, según la cual el pie sólo se apoyaba por las cabezas del primero y quinto metatarsianos, como su inversa, defendida por algunos autores alemanes, de que el máximo apoyo recaía en la cabeza de los metatarsianos centrales, basándose en la frecuencia de las callosidades en esta región. Desde los trabajos de Morton, la inmensa mayoría de los autores admite que todos los metatarsianos soportan carga. Si consideramos como de 6 unidades la carga que llega al antepié, una unidad cae en cada uno de los últimos metatarsianos y 2 a través de cada uno de los sesamoideos en el primer metatarsiano que está más desarrollado y es, por tanto, más potente. El primer metatarsiano soporta, como mínimo, el doble de peso que cada uno de los restantes (fig. 4).
Con el pie en situación de carga no existe, por consiguiente, el arco anterior que describían los autores clásicos en el plano frontal. Este arco sólo puede encontrarse con el pie en descarga. Ahora bien, tal como dice Lake, los metatarsianos forman un tronco de cono que se ensancha ligeramente de atrás hacia delante y que al llegar al suelo forma un arco de concavidad posterior en el plano horizontal (fig. 4). La desestructuración de este arco por diferencias en la longitud de los diferentes metatarsianos es causa de importantes metatarsalgias de origen biomecánico.
Cinemática
El pie posee un conjunto de articulaciones que le permiten el movimiento en los 3 planos del espacio. Estos movimientos son de flexión-extensión, rotación interna (aducción)-rotación externa (abducción) y pronación-supinación.
Desde un punto de vista funcional podemos agrupar las articulaciones en 2 grandes grupos:
1. Articulaciones de acomodación, que tienen como misión amortiguar el choque del pie con el suelo y adaptarlo a las irregularidades del terreno. Son las articulaciones del tarso y tarsometatarsianas.
2. Articulaciones de movimiento. Su función es principalmente dinámica y son fundamentales para la marcha. Son la del tobillo y las de los dedos.
Articulaciones de acomodación
Articulaciones subastragalina y de Chopart. Su acción se ejerce conjuntamente, por lo cual las estudiamos en el mismo apartado.
La subastragalina se halla formada, a su vez, por 2 articulaciones: una posteroexterna y otra anterointerna. Ambas tienen una sección irregularmente esférica, pero con la particularidad de que, en la posterior, la parte convexa se encuentra en la carilla inferior (calcánea), mientras que la anterior se encuentra en la superior (astragalina).
Además de la cápsula articular, ambas subastragalinas se hallan unidas por una serie de formaciones ligamentosas: en la parte externa, en el seno propiamente dicho, se encuentran unas fibras muy laxas, la retinácula. Más hacia dentro, hallamos el ligamento cervical, que impide la inversión del pie. Hacia la parte interna, ya en el canal del tarso, se encuentra el potente ligamento interóseo astragalocalcáneo.
Viladot et al6 han comprobado la riquísima inervación de estos ligamentos. Es interesante resaltar que las terminaciones nerviosas se hallan localizadas especialmente en la parte externa del seno, en las fibras laxas de la retinácula. En cambio, casi no existen en el interior del ligamento interóseo. La irritación de estas terminaciones nerviosas provoca el cuadro doloroso conocido como síndrome del seno del tarso y, en casos extremos, produciría un reflejo axónico, principal responsable de la contractura de los peroneos tan frecuente en la patología de la región y que da lugar al pie plano contracto.
La articulación de Chopart se halla formada, en la parte externa, por la superficie articular anterior del calcáneo y la posterior del cuboides. Ambos huesos se encuentran unidos por el potente ligamento calcaneocuboideo inferior, que, con sus 2 fascículos, estabiliza el denominado pie calcáneo o pie de apoyo.
Por la parte interna se halla formado por la cara articular anterior de la cabeza del astrágalo, de forma esférica, y por la carilla articular posterior del escafoides, de forma cóncava. Esta última ve ampliada su superficie articular en la parte inferior por el ligamento calcaneoescafoideo plantar o ligamento en hamaca, que constituye un importante soporte plantar para la cabeza del astrágalo e impide su caída. En la parte interna y plantar se encuentra también el fascículo directo del tendón tibial posterior que, al insertarse en el tubérculo del escafoides, contribuye a estabilizar la cabeza del astrágalo en posición. En la artritis reumatoidea se afecta frecuentemente la articulación astragaloescafoidea y el tendón del tibial posterior. La lesión de estas estructuras provoca la caída de la cabeza del astrágalo lo que da lugar a la formación de un pie planovalgo característico de esta enfermedad. En la parte externa de la cabeza del astrágalo se halla el ligamento en Y de la articulación de Chopart, el cual está formado por 2 fascículos de origen común en la porción dorsal de la apófisis mayor del calcáneo; el interno se dirige al escafoides, y el externo, al cuboides, manteniendo la estabilidad de la articulación.
Algunos autores denominan a este conjunto de estructuras que forman la articulación astragaloescafoidea coxa pedis, por su semejanza con la articulación de la cadera.
Los movimientos de la articulación subastragalina se realizan en torno al eje de Henke, que penetra por la cara superointerna del cuello del astrágalo, pasa a través del seno del tarso y sale por la parte posteroexterna del calcáneo. Forma un ángulo de 16o con el plano longitudinal y de 42o con el transverso.
Los movimientos de la articulación de Chopart se realizan alrededor de 2 ejes. El longitudinal forma un ángulo de 15o con el plano horizontal y de 9o con el plano sagital, se dirige de arriba abajo, de delante a detrás y de dentro a fuera. A través de él se realizan los movimientos de abducción-aducción. El segundo eje es oblicuo y se dirige de arriba abajo, de dentro a fuera y de delante a atrás formando un ángulo de 52o con el plano horizontal y de 57o con el plano sagital. Alrededor de este eje se realizan los movimientos de flexión y extensión del medio pie.
Con el astrágalo fijo, el calcáneo realiza 4 movimientos: a) descenso de la porción anterior, en flexión, colocándose en equino; b) desplazamiento hacia dentro en aducción, colocándose en varo; c) gira hacia dentro, haciendo que su cara plantar mire hacia dentro y colocándose en supinación, y d) movimiento de deslizamiento hacia atrás del calcáneo, de forma que la extremidad anterior de éste queda en una situación más posterior a la del astrágalo.
Este conjunto de movimientos constituye la inversión del pie, que alcanza los 30o. En la eversión, que alcanza los 10o, los movimientos se hacen en sentido contrario, de manera que el calcáneo se coloca en talo, en valgo, en pronación y hacia adelante del astrágalo.
En la zona mediotarsiana estos movimientos son ampliados de forma que en la inversión: a) el escafoides se desplaza hacia dentro de la cara astragalina y realiza un ligero movimiento de supinación, y b) el cuboides sigue al escafoides y se desliza hacia dentro del calcáneo, al mismo tiempo que supina.
En la eversión se efectúan los mismos movimientos en sentido contrario.
Debemos hacer 3 importantes observaciones:
1. Estos movimientos siempre se realizan conjuntamente. No hay posibilidad de flexoextensión de la subastragalina si al mismo tiempo no se realizan todos los demás movimientos. Por ello, en la anquilosis del tobillo, en que se fuerza la flexión plantar de la subastragalina, el pie se va deformando en varo.
2. Calcáneo, escafoides y cuboides permanecen solidarios. Existe un movimiento conjunto de todos estos huesos en torno al astrágalo. Por esto, en las luxaciones traumáticas de la subastragalina existe un desplazamiento total del pie, por debajo y por delante del astrágalo. En el pie zambo, las mismas formaciones efectúan un movimiento de inversión que vuelve paralelos los ejes de astrágalo y calcáneo; a la inversa de lo que ocurre en el pie plano, en que aumenta la divergencia de los mismos ejes.
3. Las articulaciones del tobillo, subastragalina y de Chopart, tal como dice Inmann, trabajan de forma conjunta. Se puede comparar la articulación subastragalina con una bisagra que conecta un elemento vertical (la pierna) con uno horizontal (el pie). La rotación interna de la pierna se acompaña de una eversión del pie, y la rotación externa, de una inversión.
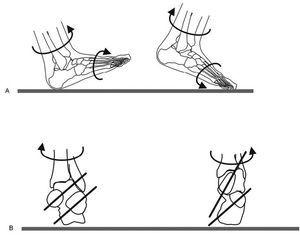
Durante la marcha7, en el momento de contacto del talón con el suelo (fig. 5), la tibia realiza un movimiento de rotación interna, el tobillo efectúa una flexión plantar y el retropié se coloca en valgo. En esta posición los ejes en el plano frontal de la articulación astragaloescafoidea y calcaneocuboidea se encuentran en posición paralela, lo que permite libertad de movimiento en su interior.
Figura 5.Rotaciones del tobillo y pie durante la marcha, visión sagital (A) y visión frontal (B).
Esta flexibilidad que adquiere el pie sirve para amortiguar el impacto del pie con el suelo y la adaptación al terreno. En el momento de iniciar el despegue la tibia realiza una rotación externa, y por acción del tríceps sural y del tibial posterior el tobillo realiza una flexión plantar y el retropié se sitúa en varo. En esta posición los ejes de las articulaciones astragaloescafoidea y calcaneocuboidea se hacen divergentes y queda bloqueada la articulación mediotarsiana. En esta situación el pie adquiere una rigidez que le permite soportar todo el peso del cuerpo sobre el antepié.
Articulaciones entre los huesos del tarso anterior. Corresponden al grupo de las artrodias, tienen muy poca movilidad sólo algún movimiento de deslizamiento y su función es de mera adaptación.
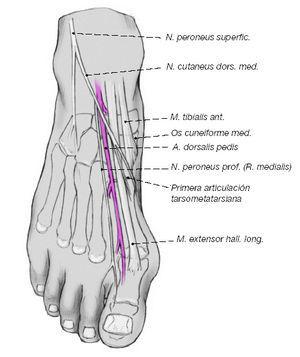
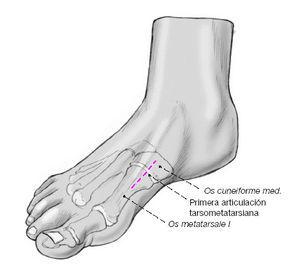
Articulación de Lisfranc. Su misión es la de adaptación al suelo del apoyo metatarsal. De Doncker y Kowalski8 han hecho una cuidadosa revisión de la fisiología de la articulación de Lisfranc. Estos autores consideran 3 articulaciones tarsometatarsianas: a) interna, formada por la primera cuña y el primer metatarsiano; b) media, formada por 2 cuñas y los 2 metatarsianos centrales, y c) externa, constituida por el cuboides y los 2 metatarsianos externos (fig. 6).
Figura 6.Articulación de Lisfranc: interna, media y externa. Acomodación de las cabezas metatarsianas al terreno.
La posibilidad de movimiento en la articulación de Lisfranc media es mucho más limitada que la de las articulaciones de Lisfranc laterales. La central sería prácticamente rígida, en tanto que la externa y la interna tendrían una amplia movilidad hacia abajo y hacia dentro. La central actúa como el cuerpo de un pájaro; las laterales, como las alas. Estas últimas tendrían un efecto estabilizador. El primer metatarsiano y los 2 últimos se dirigen hacia abajo cuando levantamos el pie del suelo, mientras que se colocan en el plano horizontal cuando se carga el pie. Por esto, con el pie en descarga bajan más el primero y el quinto metatarsianos, apareciendo el arco trasverso, cosa que no ocurre con la bipedestación.
Articulaciones de movimiento
Como ya se ha dicho, son las del tobillo y metatarsofalángicas de los dedos.
Articulación del tobillo. El tobillo presenta un movimiento principal, que tiene lugar en el plano longitudinal y que es el de flexión plantar y dorsal del pie. Comúnmente se acepta que hay unos 15-20o de dorsiflexión y unos 40-50o de flexión plantar.
El centro de giro de este movimiento de flexoextensión se encuentra en el astrágalo. En flexión dorsal máxima existe el máximo contacto entre las superficies articulares y la articulación está bloqueada. Al iniciarse la flexión plantar existe una descompresión de la articulación y se produce el deslizamiento.
Hay que resaltar la perfecta congruencia que existe entre la tróclea y la mortaja tibioperonea; esta última cubre un ángulo de unos 65o, más de la mitad de la superficie de la tróclea. Si pensamos que durante la marcha normal, en el período de apoyo de la extremidad, el arco de movimiento es sólo de unos 25o, el conjunto explica la poca incidencia de artrosis que presentan los tobillos normales.
Este movimiento de flexoextensión viene guiado por los maléolos y por los ligamentos laterales, externos e internos.
Los maléolos, tal como ha demostrado Inman , se encuentran perfectamente articulados con el astrágalo en todo el recorrido articular, lo cual impide la existencia de movimientos de lateralidad del astrágalo dentro de la mortaja.
El ligamento deltoideo, en la parte interna, controla el valgo del calcáneo y el cajón anterior del tobillo; su sección provocará un cajón rotatorio externo que hará bascular el astrágalo fuera de la mortaja.
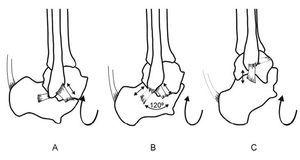
El ligamento lateral externo controla el movimiento de inversión del talón gracias a la peculiar orientación que tienen sus fascículos con respecto a la mortaja tibioperonea (fig. 7). En condiciones normales el peroneoastragalino anterior y el peroneocalcáneo forman un ángulo en el plano longitudinal de unos 120o. En posición neutra del tobillo ambos ligamentos impedirán la inversión del talón. En flexión dorsal máxima el ligamento peroneoastragalino anterior queda en posición horizontal respecto a la mortaja, por lo que difícilmente puede actuar frenando la inversión; esta acción la lleva a cabo el ligamento peroneocalcáneo, que queda en posición vertical, ideal para actuar. En flexión plantar máxima ocurre lo contrario: el ligamento peroneocalcáneo está en posición horizontal respecto a la mortaja y es entonces el peroneoastragalino anterior el que controla la inversión del talón al encontrarse en posición vertical, además de evitar al cajón anterior. El hecho de que las entorsis del tobillo se produzcan normalmente con el tobillo en flexión plantar y con un movimiento de inversión del pie explica por qué el ligamento peroneoastragalino anterior es el afectado con mayor frecuencia, por lo que muchos autores lo denominan el «ligamento del esguince».
Figura. 7.Acción de los fascículos del ligamento lateral externo en diferentes posiciones del tobillo.
En los casos en que el ángulo entre los 2 ligamentos es superior a los 120o, al alcanzarse la flexión plantar máxima el peroneoastragalino anterior no se encuentra en la posición ideal para frenar la inversión. Esto explica que el pequeño grado de báscula articular o bostezo que tiene el astrágalo dentro de la mortaja en el plano frontal sea superior en flexión plantar que en posición neutra o flexión dorsal.
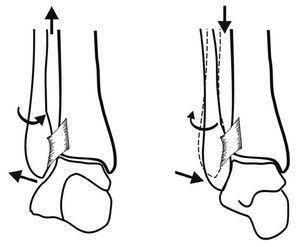
El hecho de que la tróclea astragalina sea más ancha por delante que por detrás en el plano horizontal obliga a que en el movimiento de flexión dorsal el maleolo peroneo, más móvil, se vea obligado a realizar un movimiento de separación o abducción, ascenso y rotación externa (fig. 8). El conjunto ensancha la mortaja tibioperonea aproximadamente unos 2 mm y permite alojar en su interior a la tróclea. En flexión plantar ocurre lo contrario.
Figura 8.Movimientos de adaptación de la sindesmosis a la flexoextensión del tobillo.
Estos movimientos descritos tienen lugar en la sindesmosis tibioperonea y están controlados por los ligamentos interóseos, la membrana tibioperonea y el tono de los músculos profundos de la cara posterior de la pierna.
La perfecta armonía del movimiento de flexoextensión del tobillo precisa, como vemos, de un correcto funcionamiento de la pinza maleolar. Ello explica que, cuando se produce una fractura en esta zona, si no es bien reducida, la disminución de la movilidad y la artrosis aparecen con gran rapidez.
El eje del movimiento de flexoextensión del tobillo pasa ligeramente por debajo de las puntas de los maléolos. Teniendo en cuenta la rotación externa de la tibia y la situación más distal del maleolo peroneo, el eje se dirige de arriba abajo, de dentro afuera y de delante atrás. El ángulo que forma con el plano horizontal es de unos 8o; con el sagital, de unos 20o, y con el frontal, de unos 6o.
La situación espacial de este eje, junto a las ligeras diferencias existentes entre las curvaturas de los 2 bordes de la tróclea que ya hemos comentado, hace que los movimientos de flexión plantar y dorsal del tobillo no sean puros. Con la pierna fija, en la flexión dorsal del pie existe una ligera rotación externa (el dedo gordo se dirige hacia dentro). A la inversa, con el pie fijo en el suelo, la pierna no realiza ninguna rotación y sí una desviación lateral: hacia fuera en la flexión dorsal y hacia dentro en la flexión plantar.
Articulaciones de los dedos. Debemos diferenciar, por una parte, la articulación del dedo gordo y, por otra, las de los restantes dedos (fig. 9).
Figura 9.Cinemática de los dedos; hallux (A) y dedos laterales (B).
La articulación metatarsofalángica del dedo gordo, además de la cabeza metatarsiana y la cavidad glenoidea de la falange, tiene en su cara plantar el sistema glenosesamoideo, formado por el cartílago glenoideo, que amplía la correspondiente cavidad de la falange, con la que se halla íntimamente solidario y en el interior de la cual hay unas osificaciones estrechamente unidas al resto del cartílago, los 2 sesamoideos, cuya unión se halla reforzada, a su vez, por un ligamento intersesamoideo.
Los sesamoideos dan inserción a los músculos plantares cortos de la parte interna del pie (el interno, al flexor y al aductor; el externo, al flexor y a los 2 fascículos del abductor), cuya fuerza, a través de los ligamentos glenofalángicos, se transmite al dedo gordo. Son como una rótula que lleva la contracción muscular hacia el dedo gordo y lo mantiene fuertemente aplicado al suelo durante la posición de puntillas, con lo cual conservan el equilibrio de todo el cuerpo humano en esta postura.
Como ha resaltado Laker, gracias a este sistema, en los movimientos de flexoextensión del metatarsiano la cabeza de éste gira sin trasladarse, manteniendo constantemente aplicado al suelo todo el dedo.
La articulación metatarsofalángica de los 4 últimos dedos se halla en posición posterior a la primera falange. Al no disponer del sistema glenosesamoideo, durante la flexoextensión la cabeza del metatarsiano al girar también se traslada empujando hacia adelante las falanges; éstas, frenadas en su parte distal por los tendones flexores y extensores largos, se apelotonan sobre sí mismas y tienden a formar dedos en «garra» con luxación dorsal de la metatarsofalángica. Ésta no llega a ser completa gracias a los músculos lumbricales e interóseos, que en la flexión dorsal de los dedos aplica la primera falange al suelo y de esta forma facilitan el equilibrio en posición de puntillas.
Cinética
En posición bipodal el peso del cuerpo es transmitido por la pelvis al suelo a través de las extremidades inferiores. Cada pie soporta, por tanto, la mitad del peso del cuerpo.
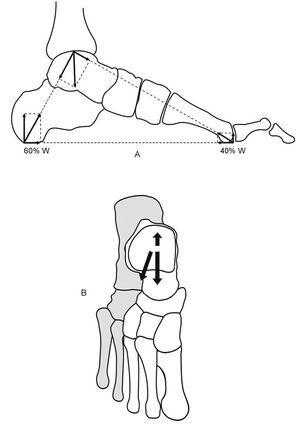
Al llegar al pie el primer hueso que encuentran las fuerzas es el astrágalo, cuya principal misión cinética es distribuir las fuerzas hacia los diferentes puntos de apoyo (fig. 10).
Figura 10.Cinética. Distribución de las fuerzas en el pie.
Cuando se analizan las fuerzas en el plano sagital se ha podido comprobar por análisis baropodométrico que el 60% de las fuerzas se dirigen al calcáneo y el 40% al antepié. Esta proporción varía considerablemente al levantar el talón del suelo, momento en que aumenta la carga que recibe el antepié.
Analizando las fuerzas en el plano transversal se observa que también el astrágalo desempeña el papel de distribuidor de cargas. Hacia atrás, transmite la mayor parte de la carga, que llega al suelo a través de la tuberosidad del calcáneo. Hacia delante, una parte de la fuerza se transmite, a través de la cabeza del astrágalo, a las cuñas y a los 3 primeros metatarsianos, es decir, al llamado «pie dinámico». En el lado externo, las fuerzas llegan al suelo a través de calcáneo, cuboides y metatarsianos, es decir, el «pie estático».
En el antepié, como se ha comentado ya, la carga se distribuye a través de todos los metatarsianos, con la particularidad de que el primero, anatómicamente el más dotado, absorbe como mínimo el doble de fuerza que cada uno de los restantes y la transmite al suelo a través de los sesamoideos.







 GENERAL
GENERAL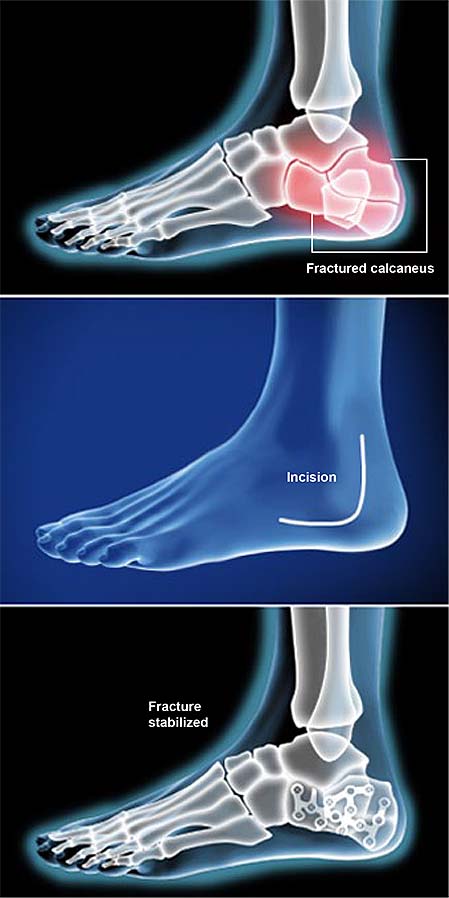 Preparación
Preparación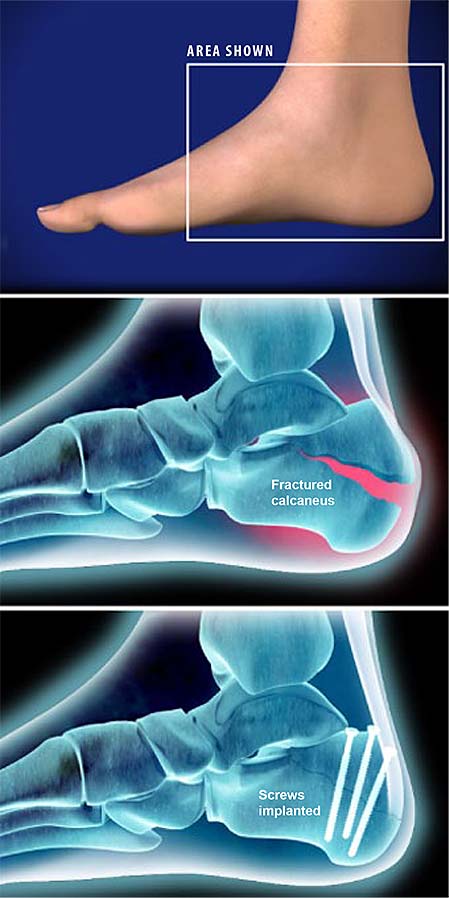 Preparación
Preparación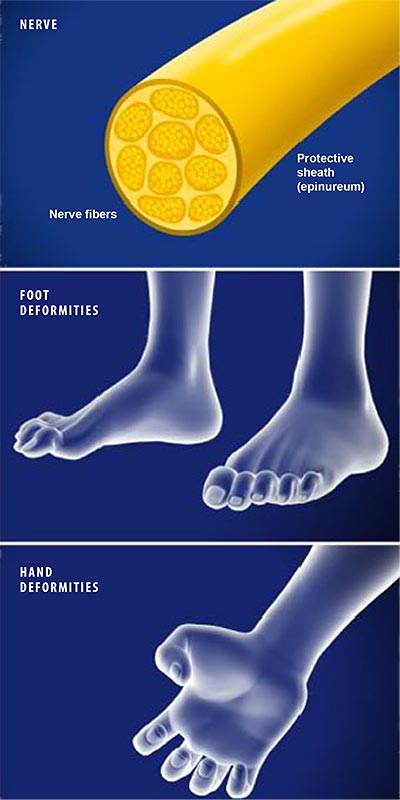 GENERAL
GENERAL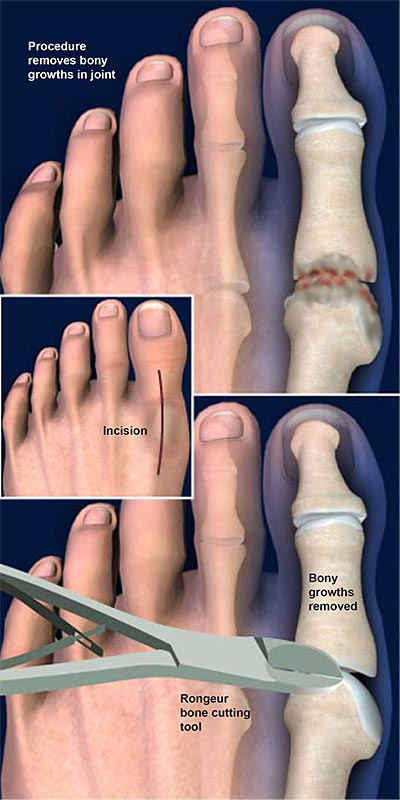 GENERAL
GENERAL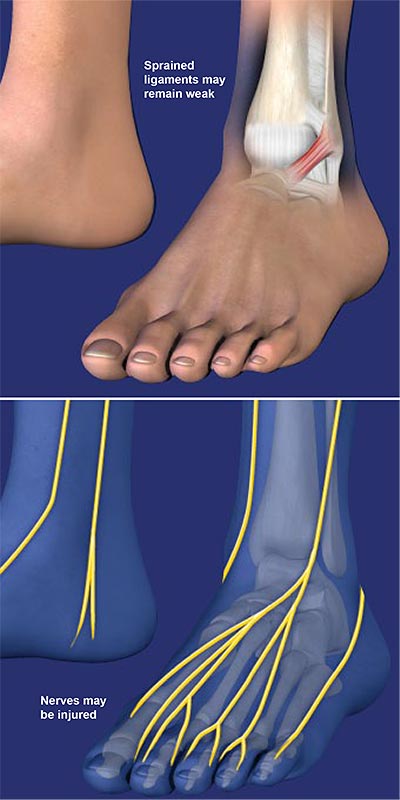 GENERAL
GENERAL


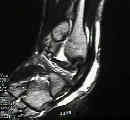
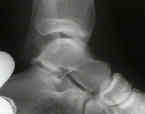
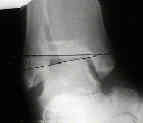

 Esta radiografía muestra una deformidad de pie plano muy rígido. Una fusión de las tres articulaciones en la parte posterior del pie que se requiere y con éxito puede volver a crear el arco y permitir la restauración de la función.
Esta radiografía muestra una deformidad de pie plano muy rígido. Una fusión de las tres articulaciones en la parte posterior del pie que se requiere y con éxito puede volver a crear el arco y permitir la restauración de la función.

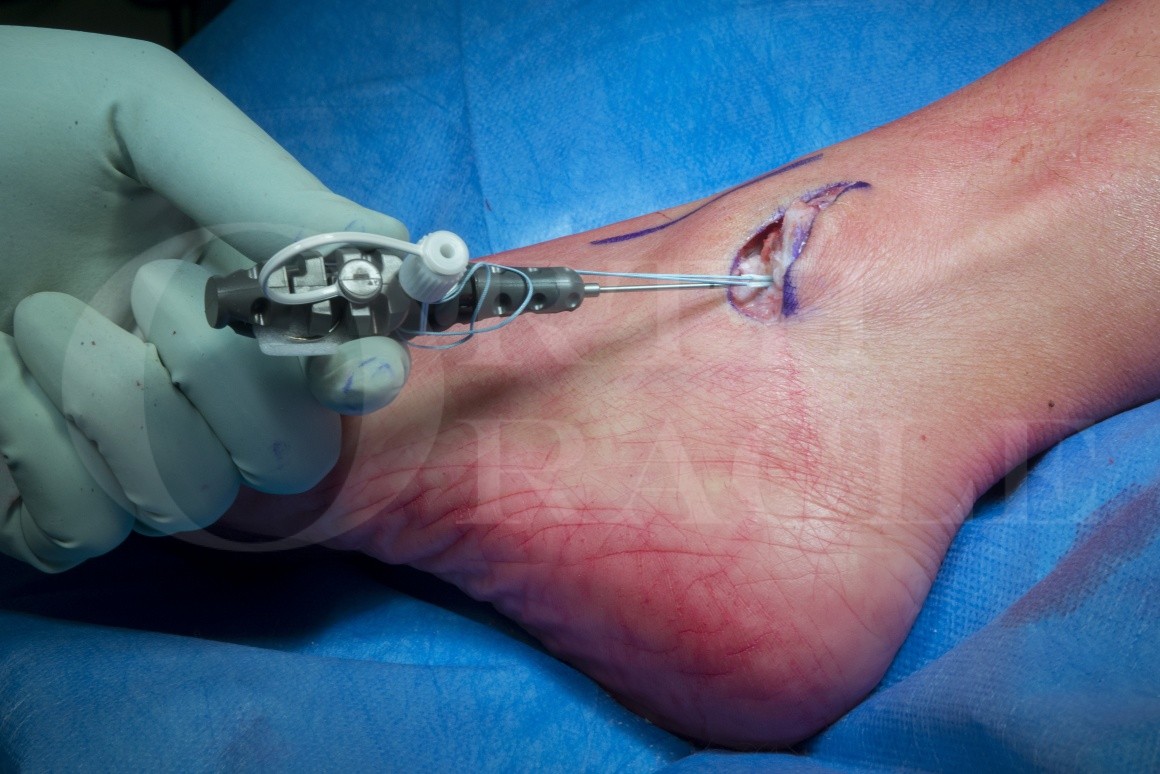
 En la artroplastia, la articulación del tobillo dañado es reemplazado por un implante artificial (prótesis).Aunque no es tan común como el reemplazo total de cadera o rodilla, los avances en el diseño del implante han hecho reemplazo de tobillo es una opción viable para muchas personas.
En la artroplastia, la articulación del tobillo dañado es reemplazado por un implante artificial (prótesis).Aunque no es tan común como el reemplazo total de cadera o rodilla, los avances en el diseño del implante han hecho reemplazo de tobillo es una opción viable para muchas personas.
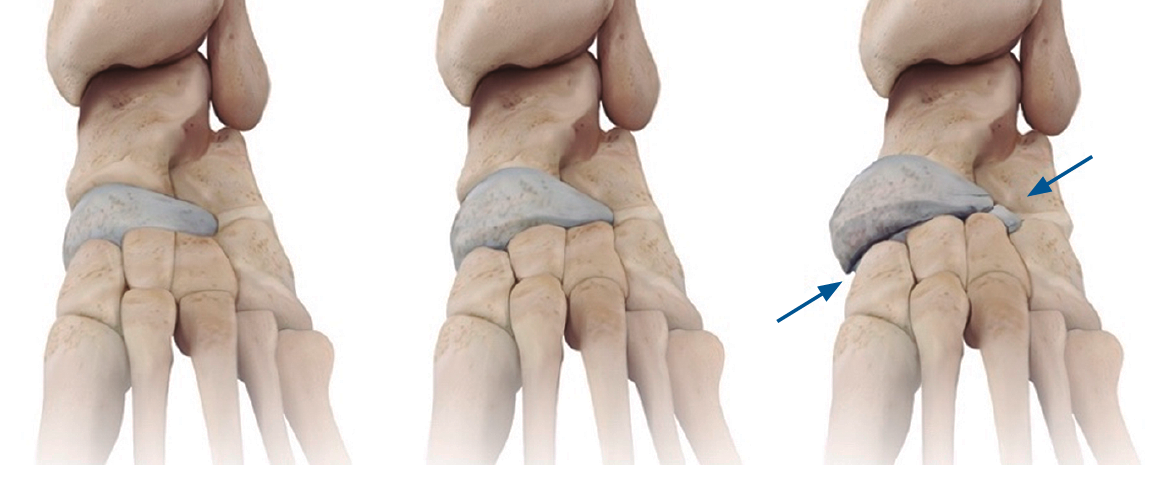
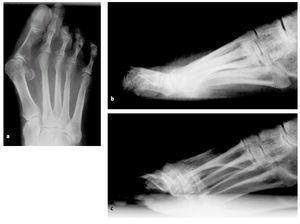

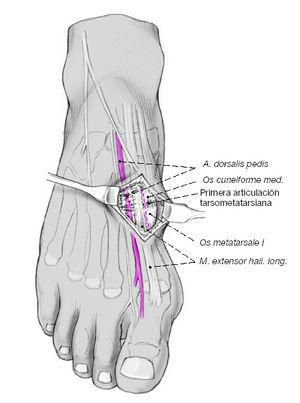
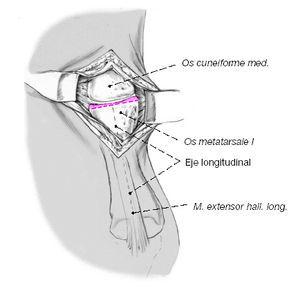
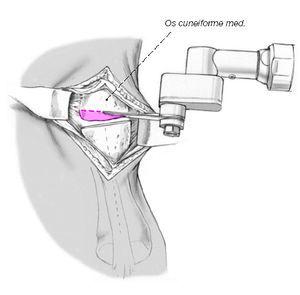
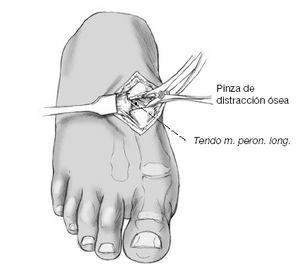
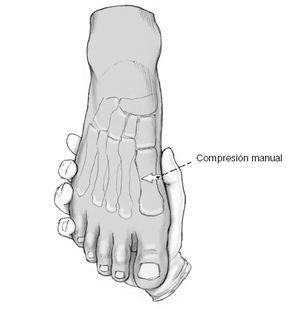
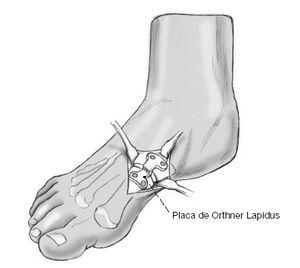
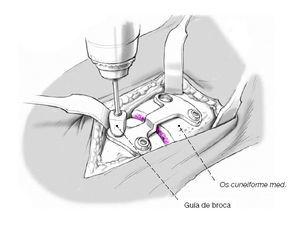
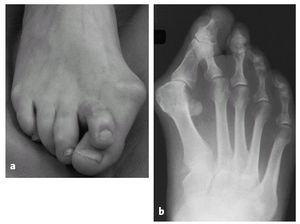
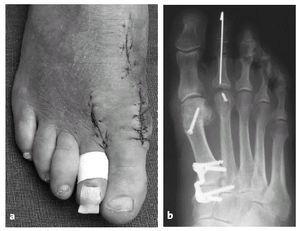
 Este paciente tiene disfunción del tendón tibial posterior con una deformidad de pie plano. (Izquierda) El frente de los puntos de sus pies hacia afuera. (Derecha) El “demasiados dedos de los pies” signo. Incluso el dedo gordo del pie se puede ver desde la parte trasera del pie de este paciente.
Este paciente tiene disfunción del tendón tibial posterior con una deformidad de pie plano. (Izquierda) El frente de los puntos de sus pies hacia afuera. (Derecha) El “demasiados dedos de los pies” signo. Incluso el dedo gordo del pie se puede ver desde la parte trasera del pie de este paciente. El complejo Lisfranc conjunta incluye los huesos y los ligamentos que conectan la parte media del pie y parte delantera del pie. Las lesiones de Lisfranc incluyen esguinces y desgarros, así como fracturas y dislocaciones de huesos (extremo derecho).
El complejo Lisfranc conjunta incluye los huesos y los ligamentos que conectan la parte media del pie y parte delantera del pie. Las lesiones de Lisfranc incluyen esguinces y desgarros, así como fracturas y dislocaciones de huesos (extremo derecho). Esta radiografía muestra signos de la artritis reumatoide de la parte media del pie. Tenga en cuenta que el frente de los puntos hacia el exterior del pie y hay una gran protuberancia en el interior y parte inferior del pie.
Esta radiografía muestra signos de la artritis reumatoide de la parte media del pie. Tenga en cuenta que el frente de los puntos hacia el exterior del pie y hay una gran protuberancia en el interior y parte inferior del pie. El paciente se muestra en estas radiografías tenía artritis en la parte posterior del pie. Fue tratado mediante la fusión de las tres articulaciones del retropié fusión (triple). Un reemplazo de tobillo también se realizó con el fin de mejorar la movilidad y evitar la rigidez severa que resultaría de otro fusión de tobillo. Los implantes de reemplazo de tobillo puede ser visto aquí desde el frente y de perfil.
El paciente se muestra en estas radiografías tenía artritis en la parte posterior del pie. Fue tratado mediante la fusión de las tres articulaciones del retropié fusión (triple). Un reemplazo de tobillo también se realizó con el fin de mejorar la movilidad y evitar la rigidez severa que resultaría de otro fusión de tobillo. Los implantes de reemplazo de tobillo puede ser visto aquí desde el frente y de perfil.